Атеросклероз
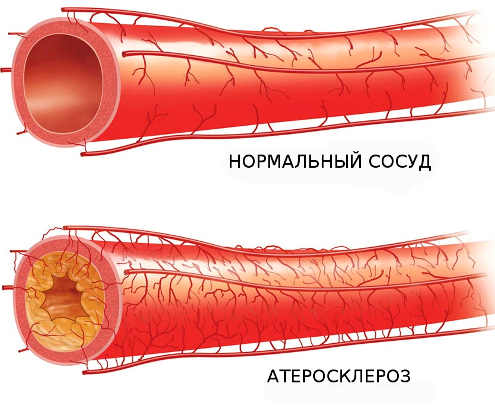
Атеросклероз — это хроническое заболевание кровеносных сосудов, в результате которого на внутренней стенке артерий откладываются холестерин и другие жиры, сами стенки становятся плотными и не эластичными. Как следствие - сосуды сужаются, доступ крови к органам снижается. В результате сосуд может полностью закрыться, что приведет к ишемическому повреждению
органов.
Атеросклероз считается одним из самых опасных заболеваний, приводящих к инвалидизации и смерти. Возникает в основном с возрастом, но в последнее время болезнь "молодеет", что связано с неправильным образом жизни. Как правило, обнаруживают болезнь уже на поздних стадиях, когда происходит проблема с кровоснабжением того или иного органа (сердце, головной мозг), т.е. слишком поздно. Атеросклероз - основная причина инфарктов, ишемической болезни сердца.
Болезнь развивается в течении нескольких лет, сначала поражаются крупные артерии, затем постепенно более мелкие. Первые признаки нехватки кровоснабжения ткани или органа начинают беспокоить только тогда, когда просвет сосуда уменьшился более, чем на 3/4.
Симптомы атеросклероза зависят от того, какой орган испытывает нехватку кровообращения. Основные органы, страдающие от кислородного голодания в результате поражения сосудов атеросклерозом - сердце, головной мозг, нижние конечности.
1. Если повреждены коронарные артерии, то страдает сердце. Нарушение нормального кровоснабжения сердца проявляется стенокардическим синдромом.
Основные симптомы поражения коронарных артерий могут возникать периодически:
-
Боль в области грудной клетки. Боль носит давящий, тупой ноющий или жгучий характер. Болевые ощущения могут отдавать в лопатку, левое предплечье, кисть или пальцы.
-
Ощущение давления на грудную клетку (будто положили на грудь тяжелый предмет).
-
Болевые ощущения, возникающие при дыхании.
-
Трудности с дыханием.
Для диагностирования атеросклероза коронарных артерий врач назначает коронарографию - рентгеновское исследование с контарстом, которое позволяют определить точное местоположение атеросклеротических бляшек и степень сужения просвета артерии.
2. При повреждении артерий головного мозга, симптомы атеросклероза следующие:
-
Головная боль. Болит вся голова, без точной локализации.
-
Звон и шум в ушах.
-
Человек испытывает проблемы со сном. Это может быть бессонница, а может, наоборот, - постоянное желание спать.
-
Нервозность, высокая возбудимость, повышенная тревожность.
-
Вялость и утомляемость.
-
Нарушения дыхания, речи, питания.
-
Нарушения координации движений.
3. Атеросклероз сосудов нижних конечностей проявляется следующими симптомами:
-
Ощущение холода в ногах.
-
"Затекание" конечности, появление мурашек, покалывания.
-
Бледность кожных покровов (кожа мраморного цвета).
-
Боли в ногах, «перемежающаяся хромота». Боли возникают в области бедер, ягодиц и икр, появляются приступообразо, в результате чего человек начинает хромать.
-
Образование на ногах ран, связанных с недостатком питания тканей.
-
Покраснение пальцев на ногах, появление отеков.
Холестерин и его роль в развитии атеросклероза.
Холестерин — это жирный спирт, который играет большую роль в обмене веществ. Холестерин участвует в синтезе мужских и женских половых гормонов (эстроген, тестостерон, прогестерон), поэтому отклонения холестерина от нормы в ту или иную сторону, могут привести к проблемам в репродуктивной сфере. Нарушение концентрации холестерина может привести к снижению иммунитета. Холестерин активно участвует в процессе пищеварения - без него невозможна выработка печенью пищеварительных солей и соков.
Подавляющее большинство холестерина вырабатывается организмом самостоятельно (около 80%) и только 20-25% поступает с продуктами питания (это подтверждает тот факт, что не только питание "виновато" в большой концентрации холестерина в крови). Поэтому даже если с помощью различных диет пытаться снизить уровень этих жиров, то «убрать» его существенную долю все равно не получится, более того, если организм не будет получать холестерин извне, он будет вырабатывать сам его еще в больших количествах.
Холестерин разносится с кровью по всему организму. Считается, что если концентрация этого вещества в крови выше нормы, то это приводит к отложению атеросклеротических бляшек на стенках сосудов. На самом деле, все не так просто.
Холестерин условно разделяют на «плохой» и «хороший». На самом деле - это один и тот же холестерин, он имеет единый состав и единую структуру. Разница лишь в том, к какому транспортному белку он присоединится. То есть холестерин опасен только в определенном связанном, а не свободном состоянии.
Холестерин «плохой» (холестерин низкой плотности или ЛПНП) способен оседать на стенках сосудов и образовывать наслоения-бляшки, закрывающие просвет кровеносного сосуда. При соединении с белками-апопротеинами, холестерин образует комплексы ЛПНП. При повышении такого холестерина в крови — опасность атеросклероза действительно существует.
Холестерин «хороший» (холестерин высокой плотности или ЛПВП) отличается от плохого и по структуре, и по функции. Он очищает стенки сосудов от «плохого» холестерина и отправляет его на переработку в печень. Поэтому необходимо стремиться к тому, чтобы его показатели в крови не были ниже 100 мг/дл.
Еще один тип жиров носит название триглицериды. Они также как ЛПНП повышают риски развития смертельных болезней. Их уровень в крови не должен превышать отметки в 50мг/дл.
- Пол. Мужчины чаще болеют атеросклерозом, чем женщины.
-
Возраст. Болезнь, как правило, возникает после 45 лет.
-
Наследственность. Уровень гормонального фона, иммунитет, генетически обусловленная специфика обмена веществ играют важные роли в ускорении или замедлении развития атеросклероза. Если у одного или обоих родителей имелись проблемы с холестерином, с вероятностью от 25 до 75% ребенок унаследует эту особенность обмена веществ.
-
Вредные привычки. Курение, большие дозы алкоголя ускоряют наступление болезни.
-
Лишний вес. Очень негативный фактор. Лишний вес может привести к сахарному диабету, а он к атеросклерозу. Почти у 65% людей с избыточной массой тела наблюдаются проблемы с уровнем "плохого холестерина" в крови.
-
Питание - играет хоть и не ключевую роль, но всё же существенно влияет на динамику холестерина в крови. С пищей, как было сказано, поступает не более 25% всего холестерина. Продукт, богатый холестерином (яйцо, креветки), съеденный с жирными продуктами (майонез, колбасные изделия и т.д.), с большой долей вероятности повлечет за собой повышение уровня ЛПНП-холестерина. Поэтому, ограничивайте потребление жирной, копченой, жареной пищи. Употребление большого количества углеводов также нежелательно.
- Малоподвижный образ жизни. Низкий уровень физической активности напрямую связан с повышением концентрации холестерина в крови. Все дело в застойных процессах и нарушении энергетического обмена организма. При достаточных физических нагрузках уровень «плохого» холестерина обычно снижается. Регулярные физические упражнения помогают организму выводить жир, «Плохойе» холестерин надолго не задерживается в кровяном русле, он не успевает осесть на стенках сосудов. Доказано, что бег способствует выведению полученного из продуктов жира. Именно люди, регулярно бегающие меньше всего подвержены образованию холестериновых бляшек.
- Сахарный диабет. Сахарный диабет - это фактор повышенного риска развития атеросклероза сосудов (более чем в 2 раза).
Врач на приеме соберет анамнез - измерит давление, выслушает жалобы, уточнит, есть ли сопутствующие заболевания (сахарный диабет, гипертония и т.д.). Далее произведет первичный осмотр - проверит, есть ли деформация ногтей, отеки конечностей, выпадение волос и т.д. Затем направит пациента на инструменталные и лабораторные исследования:
- Анализ крови на холестерин, холестерин ЛПНП, холестерин ЛПВП, триглицериды.
- Электрокардиограмма (ЭКГ). Иногда ЭКГ проводят с нагрузкой, чтобы определить, есть ли недостаток кислорода к сердцу.
- Ультразвуковая допплерография экстракраниальных артерий. На УЗДГ видна скорость кровотока в артериях и степень сужения сосудов.
- Коронарография - рентгеноконтрастный метод исследования, который является наиболее точным и достоверным способом диагностики ишемической болезни сердца (ИБС), позволяя точно определить характер, место и степень сужения коронарной артерии.
- МРТ сосудов (ангиография) головного мозга, шеи. Также помогает увидеть место сужения артерий. Метод не несет в себе рантгеновской нагрузки, поэтому может проводиться сколь угодно раз без вреда для здоровья.
Существуют и иные способы диагностики. Конкретные методы определяет врач, исходя из клинической картины.
Лечение атеросклероза
1. Лечение атеросклероза может быть медикаментозным. Назначают препараты, которые хорошо устраняют причины атеросклероза и его пагубные последствия. Кроме того рекомендуют соблюдать диеты и оптимальный режим физической активности.
Группы препаратов, назначаемых при атеросклерозе:
-
Статины. Угнетают функцию печени по выработке холестерина.
-
ЖК-секвестранты. Угнетают функцию синтеза желчных кислот печенью. В связи с этим органу приходится активнее расходовать холестерин, чтобы обеспечить нормальное и стабильное пищеварение.
-
Фибраты. Разрушают нейтральные жирные структуры — триглицериды.
-
Сосудорасширяющие и спазмолитические препараты.
На сегодняшний день в основном проводят следующие виды хирургических операций:
- Баллонная ангиопластика и стентирование;
- Операция аортокоронарного шунтирования;
- Реконструктивные операции на артериях, обеспечивающих мозговое кровообращение;
Наши врачи

Казиева И.Б.
Врач рентгенолог,
эксперт

Яковчук Е.Д.
Невролог, к.м.н.
г. Сыктывкар

Молчанов К.А.
Невролог
г. Сыктывкар, г. Ухта

Карманова С.Г.
Врач рентгенолог

Россик О.С.
Нейрохирург, травматолог-ортопед
г. Сыктывкар

Елфимов Е.В.
Врач рентгенолог

Кудряшов М.И.
Травматолог-ортопед
г. Сыктывкар

Андреева Е.С.
Врач рентгенолог

Жигальцов Д.Л.
Невролог, мануальный терапевт
г. Сыктывкар

Албахтин В.А.
Невролог.
г. Ухта

Карманова Е.А.
Невролог
г. Сыктывкар

Чехломин А.В.
Нейрохирург, травматолог-ортопед
г. Ухта

Тюнягин О.А.
Нейрохирург
г. Ухта
Запись на обследование
Может быть полезно

Частые головные боли
Многие пациенты Медицинского Центра "МРТ "Да Винчи"…

Инсульт
Что такое инсульт? Инсульт - это состояние, при…

Аневризма
Чем опасна аневризма? Аневризма сосудов головного…

Снижение зрения, слуха
Какое МРТ сделать при снижении зрения и/или слуха? …

Головокружения
Каковы основные причины головокружения? С проблемой…

Онкология
Онкология. Онкология - болезнь, уносящая из жизни в…

Боли в шее, спине
О каких заболеваниях может сигнализировать боль в спине…

Артроз
Артроз Артроз является самым распространенным…

Онемение в конечностях
Какие заболевания могут вызвать онемение в…



